(Lesezeit 25Min) Ein Abriss zur WHO-Gesundheitskonferenz zum Thema „Gesundheitssysteme für Gesundheit und Wohlstand“ im Jahr 2008
Über die Bedeutung von Gesundheitssystemen
Gesundheitsversorgung und Gesundheitssysteme sind voneinander zu unterscheiden. Die Versorgung ist das, was beim Patienten ankommt, das System ist der Rahmen, in dem dies ermöglicht wird.
Wenn im Rahmen der politischen Diskussion sooft der Patient in den Mittelpunkt gestellt wird, dann bedeutet das, dass man eigentlich über die Versorgung redet und nicht über das System.
Allzu oft wird in dieser Diskussion dann unehrlich der Patient als Faustpfand verwendet und mit Leichentücher gewunken – unter der absolut irrigen Annahme, dass nur das vorliegende System die Versorgung garantieren kann, und eine Systemveränderung automatisch mit einem Zusammenbruch der Versorgung einher gehen muss. In Wahrheit werden so jedoch nur Pfründe verteidigt. Über eine echte Einbindung des oder nur die Konzentration auf den Patienten ist nicht angedacht (s.u. Welche Stellung haben Patienten im Entscheidungsprozess in eigener Sache? ).
Ein Gesundheitssystem braucht der Patient nur dann, wenn er im System gesünder werden kann, als ohne es! (Im Gegensatz dazu braucht das Gesundheitssystem Patienten, um sich zu rechtfertigen)
Es ist sehr schwer „gesünder“ zu definieren. Es hat sich jedoch – ohne dass es dafür echte Beweise gäbe (s. u. Direkte Kosten der Gesundheitsversorgung und Gesundheitszustand) in den Köpfen der Bevölkerung festgesetzt, dass „Gesünder“ zu sein eine Geldfrage ist. Diese Meinung dürfte historisch bedingt und gewachsen sein, da vor Einführung von Gesundheitssystemen (in Österreich vor 1918) die Gesundheitsversorgung individualisiert war und so wirklich oft zur Geldfrage wurde. Gesundheitsversorgung wird daher heute noch primär als finanzielles Risiko betrachtet
Ein solidarisches Gesundheitssystem ist getragen von der Idee des einzelnen, dass er in einer Gruppe ein geringeres finanzielles Risiko tragen muss, als ohne diese Gruppe. Systeme, die auf so einem Prinzip beruhen, verteilen also das finanzielle Risiko innerhalb einer Gruppe mit gleichem oder ähnlichem Erkrankungsrisiko – das Versicherungsprinzip
Heute ist Gesundheit viel weniger eine Frage der Kosten der Gesundheitsversorgung, als eine Frage komplex ineinandergreifender sozioökonomischer Faktoren wie Gesundheitskompetenz, Bildung, Einkommen, Altersversorgung etc. In der Erkenntnis dieses Zusammenhangs wurde die Idee „Health in all Policies“ geboren.
Am Grundsatz, dass der Patient ein Gesundheitssystem nur dann braucht, wenn er im System gesünder werden kann, als ohne es, hat sich jedoch nichts geändert. Ein öffentliches Gesundheitssystem muss zudem aber auch die Bevölkerung als ganzes gesünder machen, als dies ohne es möglich wäre – der Public Health-Ansatz.
Der große, vielleicht einzig nachhaltige Benefit für öffentliche Gesundheitssysteme ist nur dann zu erreichen, wenn die Prävention (von der unspezifischen Primärprävention bis zur individuellen Pflegeprävention) integraler Bestandteil des Systems ist, da in der Regel Einzelpersonen, wenn sie sich ihre Versorgung selbst organisieren, eher an eine „Reparaturmedizin“ denn an eine Gesundheitsvorsorge denken.
Nur ein nachgewiesener Benefit rechtfertigt ein öffentliches Gesundheitssystem, bzw. die Verwendung von Steuergeldern für die Gesundheitsversorgung!
Über die Bedeutung öffentlicher Gesundheitssysteme
Die Bedeutung eines öffentlichen Gesundheitssystems geht weit über die Bereitstellung von solidarischen Finanzmitteln hinaus. Wenn Dienstleitungen einfach gratis angeboten werden, selbst wenn es alle wären, würde das System versagen. Ein Gesundheitssystem braucht Führung, die auch die richtigen Anreize schaffen kann.
Ein gut geführtes öffentliches Gesundheitssystem erzielt bessere Ergebnisse als ein schlecht oder gar nicht geführtes (bzw. ein System, dass nur durch die unsichtbare Hand des Marktes geführt wird)
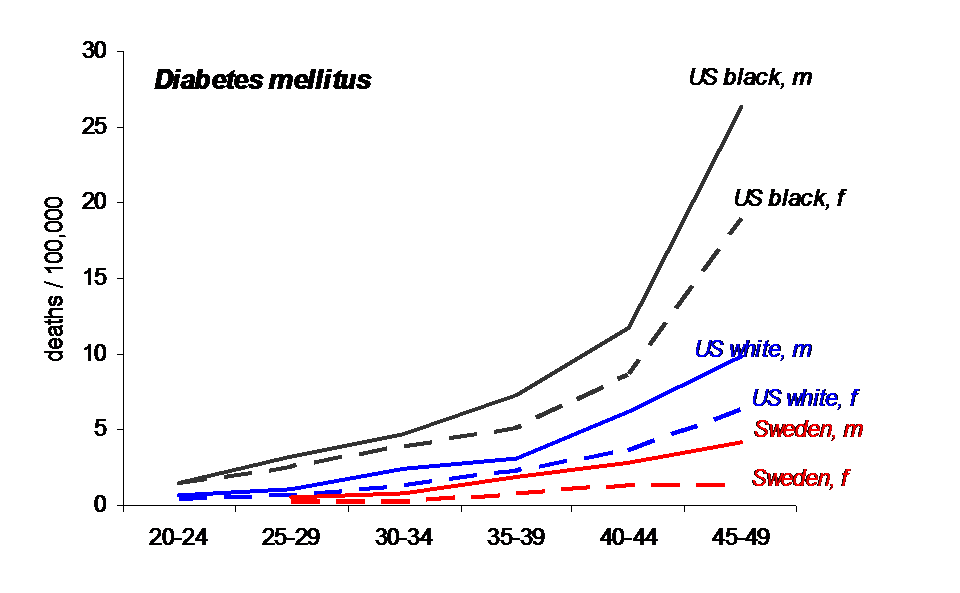
Obwohl USA mehr Geld pro Kopf für die Gesundheitsversorgung ausgibt (die Verteilung der Ausgaben klafft zwischen den weißen und schwarzen Amerikaner auseinander, sodass man davon ausgehen muss, dass die Ausgaben bei den Weißen noch höher liegen als in den Statistiken dargestellt) als Schweden, zeigt sich, dass die Mortalität der Typ1 Diabetiker deutlich höher liegt. Die Mortalität der Typ1 Diabetiker gilt als Surrogatparameter für das Funktionieren eines Systems und damit über dessen Führung.
Gute Führung zeichnet sich dadurch aus, dass sie sich an Zielen orientiert, die in einem transparenten und auf breitem Konsens stehenden Entwicklungsprozess entstanden sind, und diese mit klaren und transparenten Strategien verfolgt
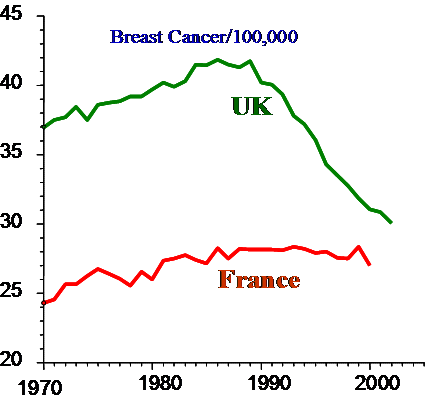
UK besitzt ein integriertes Screeningprogramm und erreicht mit deutlich weniger Mammographiegeräten als Frankreich, das nur über ein opportunistisches Screening verfügt, ähnliche Mortalitätsdaten.
Ein öffentliches Gesundheitssystem, dass seiner Führungsaufgabe nicht gerecht wird, verspielt seine Vorteile
Über den Wert von Gesundheitssystemen
Der Wert der Gesundheitsversorgung ist messbar im Gesundheitszuwachs pro eingesetzte Ressourceneinheit. Sowohl die Größe „Gesundheitszuwachs“ als auch „Ressourceneinheit“ bedarf allerdings der Definition. Dafür sind unterschiedliche Konzepte entwickelt worden (s.u. Die ökonomischen Kosten gesundheitlicher Defizite in der Europäischen Region und Leistungsmessung zur Verbesserung der Gesundheitssysteme. Erfahrungen, Herausforderungen und Aussichten)
Unabhängig der Definition ist jedoch anhand internationaler Vergleiche feststellbar, dass ein öffentliches Gesundheitssystem für die Bevölkerung wertvollere Ergebnisse liefern kann als marktwirtschaftliche, was jedoch nicht bedeutet, dass in einem öffentlichen System die Leistungserbringer nicht marktwirtschaftlichen Regel unterworfen sein können. So hat beispielsweise Frankreich überwiegend For-Profit-Krankenhäuser, die untereinander im Wettbewerb um öffentliche Versorgungsaufträge stehen.
Öffentliche Gesundheitssystem sind erhaltenswürdig
Neben seinen intrinsischen Werten, haben öffentliche Gesundheitssysteme einen Wert für die Gesellschaft (s. Europäische Sozialsysteme sind Wertvoll)
Es ist jedoch feststellbar, dass es überall in Europa zu einem Ansteigen der Selbstbehalte kommt. Leider ist auch festzuhalten, dass es so scheint, dass ernsthafte Reformen häufig aufgeschoben werden und statt dessen die Selbstbehalte als Finanzierungsquelle angehoben werden.
Selbstbehalte stellen jedoch immer eine Entsolidarisierung dar, die nur begrenzt mit einem solidarisch finanzierten Gesundheitssystem in Einklang zu bringen ist.
Es muss klar sein, dass es eine Schwelle gibt, die den Ruf nach einer endgültigen Entsolidarisierung stark werden lässt. Diese Schwelle wird erreicht, wenn es nicht mehr gelingt, den einzelnen zu überzeugen, dass er vielleicht weniger Gesundheit erhält, als es ohne System möglich wäre, dafür aber die Allgemeinheit mehr profitiert. Mit jeder Selbstbehalterhöhung wird man dieser Schwelle näher kommen.
Wenn die öffentliche Hand sich schon zurückzieht, muss sie wenigstens den Boden so aufbereiten, dass Solidarität nicht blind der unsichtbaren Hand des Marktes ausgeliefert wird. Dazu ist jedoch eine Wertedebatte zu führen, der sich die Politik nicht entziehen darf. Allerdings setzt das einen hohen moralischen Standard voraus, der oft nicht mehr vorhanden sein dürfte.
Über den Reformbedarf
Jede Systemänderung stellt eine Rahmenveränderung für die Versorgung dar und wird unmittelbar die Versorgung betreffen.
Ändert sich der Patient, dann ändert sich der Versorgungsbedarf. Will man die Versorgung gewährleisten, muss man das System anpassen. Es gibt kein Gesundheitssystem, dass nicht immer wieder reformiert werden müsste. Wer an ein jahrzehntelang gutes System glaubt, der verkennt schlicht die Realität!
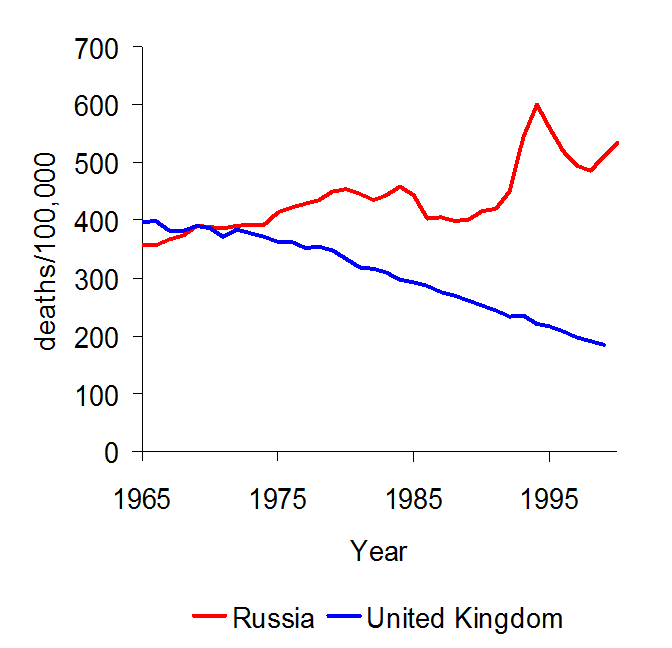
Mortalität durch vermeidbare Todesfälle in Russland und UK: Die Schere beginnt aufzuklappen, als die Medizin immer mehr Möglichkeiten geboten hätte – Allerdings wurde das System in Russland nie modernisiert.
Mehr Geld alleine reicht nicht, um ein Gesundheitssystem zu reformieren 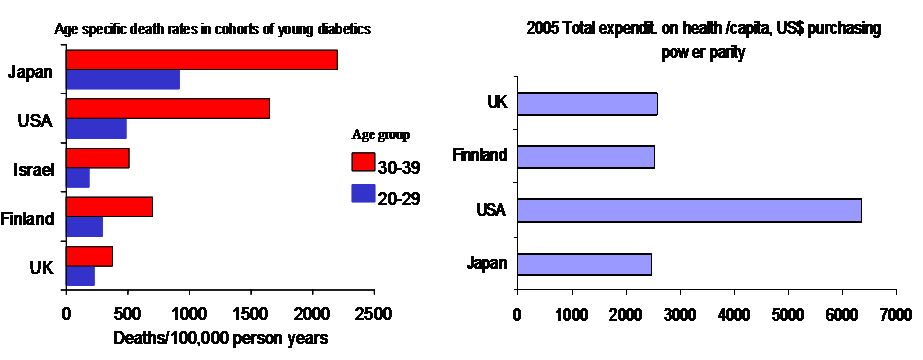
Die linke Grafik zeigt die Mortalität von Typ1 Diabetiker, die Grafik rechts, die Ausgaben für die Gesundheitversorgung. Die Mortalität von Typ1 Diabetiker gilt als Indikator für das Funktionieren des Gesundheitssystems in der Gesundheitsversorgung.
Wenn wir über Reformen nachdenken, sollte uns der Einsatz immer präsent sein: Es sind die Werte unseres europäischen Sozialsystems. Es stellt sich die Frage, ob parteipolitische Interessen wirklich mehr Wert sind?
Es ist an der Zeit, eine ernsthafte und selbstkritische Reflexion vorzunehmen, die sich mit der Frage der Mittelaufbringung (Bismarck vs. Beveridge), der Mittelallokation (geben wir genug für Prävention aus, oder sind wir zu stark auf „Reparaturmedizin“ ausgerichtet?) und der Steuerung (setzen wir die richtigen Anreize?) beschäftigt.
Es sind fünf Fragen, die vor einer Reform beantwortet werden müssen:
- Was gehört zur Gesundheitsversorgung (Prävention, Kuration, Rehabilitation, Pflege, Palliation zusammen oder nur teilweise) und was davon soll öffentlich angeboten werden?
- Wer darf unter welchen Umständen und nach welcher Methode diese Auswahl treffen?
- Wer darf unter welchen Umständen und nach welcher Methode feststellen, ob die Patienten auch das erhalten, was sie brauchen?
- Wer darf unter welchen Umständen und nach welcher Methode feststellen, wie viel solidarisch aufgebrachtes Geld dem öffentlichen Gesundheitssystem zur Verfügung steht?
- Wer darf unter welchen Umständen und nach welcher Methode festlegen, wer in welcher Form Anspruch hat, ausgewählte Leistungen durch ein solidarisch finanziertes Gesundheitssystem zu erhalten?
Auch wenn es kein Rezept gibt, lassen sich gewisse Eckpfeiler eines modernen Gesundheitssystems bereits einschlagen:
- Da es in einem Gesundheitssystem primär darum geht, dem Patienten eine adäquate Versorgung zu gewährleisten, und nicht darum, den Leistungsanbietern eine ihnen angenehme Arbeitsituation bereitzustellen, sollte das Ziel eine integrierte Versorgung sein.
- In einem integrierten System sind Prävention, Kuration, Rehabilitation, Pflege und Palliativbehandlung so aufeinander abgestimmt, dass Patienten zum richtigen Zeitpunkt an der richtigen Stelle die richtige Leistung erhalten.
- Gesundheitssysteme sind komplexe Systeme, daher neigen sie dazu, in Subsysteme zu zerfallen. Wenn das passiert, dann ist das Ziel einer integrierten Versorgung nicht erreichbar.
- Je mehr Akteure in einem Gesundheitssystem „tonangebend“ sind, desto mehr Subsysteme wird es geben und desto unkontrollierbarer, unsteuerbarer und somit desintegrierter wird das System sein. Damit ist neben einer schlechten Patientenversorgung auch eine unkontrollierbare Kostensteigerung verbunden.
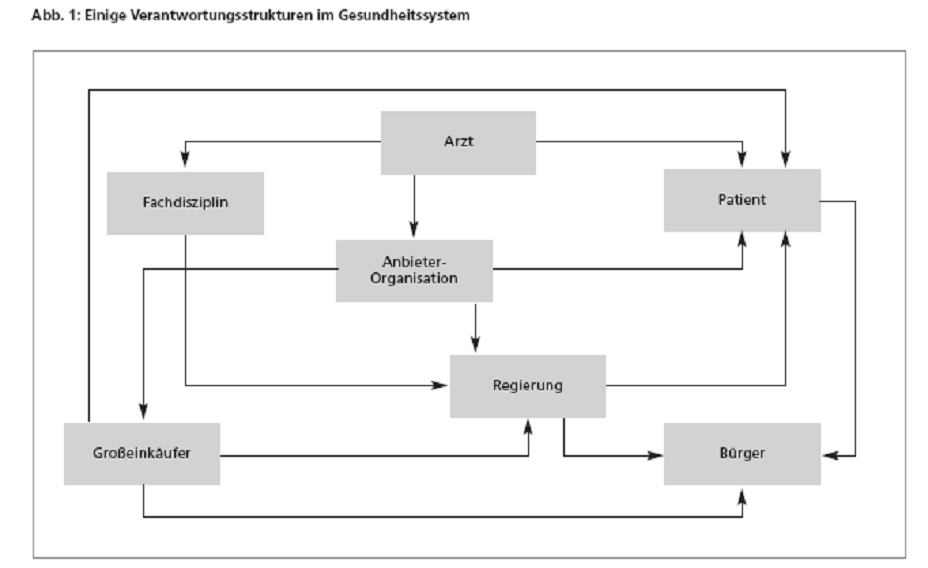
- Patienten sind genau so potentielle Akteure wie die Geldgeber, die Spezialisten, die Berufsgruppen oder die in einem Gesundheitssystem tätigen Institutionen (von der Arztpraxis bis zu Public-Health-Instituten).
- Um die Entwicklung eines desintegrierten Gesundheitssystems hintanzuhalten oder ihr gegenzusteuern, sind geeignete Steuerungsinstrumente einzusetzen. Planwirtschaftliche Instrumente sind zur Steuerung ungeeignet. Gesundheitssysteme lassen sich nur über demokratische oder marktwirtschaftliche Instrumente steuern.
- Demokratische und marktwirtschaftliche Steuerungselemente sind in effektiver und ausgewogener Weise einzusetzen. Es ist darauf zu achten, dass die Instrumente, die man einsetzt, nicht von monopolistischen Bestrebungen einzelner Personen oder (politischen und wirtschaftlichen) Interessensgemeinschaften unterwandert und außer Kraft gesetzt werden.
- Werden Steuerungsinstrumente in Gesundheitssystemen eingesetzt, dann müssen diese so eingesetzt werden, dass der Interessensausgleich zwischen allen Akteuren möglich ist. Wird durch die Steuerung darauf nicht Rücksicht genommen, dann entsteht ein paralleler „Schwarzmarkt“.
- Allen Akteuren in einem Gesundheitssystem ist jene Freiheit zu gewähren, die sie brauchen, um zusammenwirken zu können, aber keinesfalls so viel Freiheit, dass sie in desintegrierte Subsysteme zerfallen können.
- Unabhängig, ob zur Steuerung marktwirtschaftliche oder demokratische Elemente oder beide parallel zum Einsatz kommen, jede Entscheidung muss transparent sein.
- Transparenz ist nur möglich, wenn die Entscheidungsträger und insbesondere die Politik sich transparenter Entscheidungsgrundlagen bedienen. Eine Möglichkeit dafür ist die Etablierung von PH-Instituten und die EBM.
Europäische Sozialsysteme sind wertvoll
Die WHO Charta von Ljubljana über die Reformierung der Gesundheitsversorgung legte 1996 folgendes fest:
Im europäischen Kontext müssen Gesundheitssysteme
Von Werten getragen sein: Gesundheitsreformen müssen von den Grundsätzen der Würde des Menschen, der Chancengleichheit, der Solidarität und des Berufsethos getragen sein.
Sich gezielt auf die Gesundheit richten: Jede größere Gesundheitsreform sollte sich an klaren Zielen für einen Zugewinn an Gesundheit ausrichten.
Sich um den Menschen drehen: Gesundheitsreformen müssen sich mit den Bedürfnissen der Bürger auseinandersetzen und durch den demokratischen Prozess die von ihnen in Gesundheit und Gesundheitsversorgung gesetzten Erwartungen berücksichtigen. Die Bürger müssen auch selbst Verantwortung für ihre Gesundheit übernehmen.
Sich auf Qualität konzentrieren: Jede Gesundheitsreform muss die laufende Verbesserung der Qualität der geleisteten Gesundheitsversorgung, darunter auch der Kostenwirksamkeit, zum Ziel haben und eine klare Strategie dafür vorsehen.
Eine tragfähige Finanzierungsgrundlage haben: Die Finanzierung von Gesundheitssystemen sollte eine tragfähige Versorgung aller Bürger ermöglichen. Das bedeutet, dass die notwendige Versorgung alle umfassen und für alle gleich zugänglich sein muss. Das setzt wiederum voraus, dass die Gesundheitsressourcen effizient genutzt werden.
Auf die primäre Gesundheitsversorgung ausgerichtet sein: Sich auf das Konzept der primären Gesundheitsversorgung gründende Reformen sollten sicherstellen, dass die Gesundheitsdienste auf allen Ebenen die Gesundheit schützen und fördern, die Lebensqualität verbessern, auf die Verhütung und Behandlung von Krankheiten ausgerichtet sind, die Rehabilitation von Patienten gewährleisten und sich um die Leidenden und Todkranken kümmern. Man sollte mit Reformen verstärkt darauf dringen, daß Entscheidungen von Patient und Leistungserbringer gemeinsam gefällt und in dem jeweiligen kulturspezifischen Umfeld der umfassende Charakter und die Kontinuität der Versorgung gefördert werden.
Folgende Prinzipien der Steuerung des Wandels wurden u.a. festgehalten:
Gesundheitsreformen müssen sich auf einen breiten Konsens gründen, der möglichst viele relevante gesellschaftliche Akteure einbezieht
Die Reformen müssen laufend in für die Öffentlichkeit transparenter Weise verfolgt und evaluiert werden
Eine öffentliche Wertedebatte muss gewährleisten, dass die gesamte Bevölkerung Zugang zu den gesundheitlichen Leistungen hat. Soweit Marktmechanismen geeignet erscheinen, sollten sie einen Wettbewerb begünstigen, der Qualität und optimale Ausnutzung knapper Ressourcen gewährleistet.
Der Bürger sollte zu Fragen gehört werden, die die inhaltliche Gestaltung der Gesundheitsversorgung, das Aushandeln von vertraglichen Vereinbarungen, die Qualität der Anbieter-/Patienten-Beziehungen, die Handhabung von Wartelisten und die Behandlung von Beschwerden betreffen.
Gut geplante Strategien sind erforderlich, um gegebenenfalls Kapazitäten aus der akuten Krankenhausversorgung in die primäre Gesundheitsversorgung, die Gemeindepflege, Tagespflege und häusliche Pflege zu überführen.
Regional vernetzte Gesundheitsdienste sollten ausgebaut werden, sofern sie kostenwirksamer sind, eine besser organisierte Reaktion auf medizinische Notfälle ermöglichen und die Zusammenarbeit zwischen Krankenhäusern und Einrichtungen der primären Gesundheitsversorgung erleichtern
Die einzelnen Institutionen der Gesundheitsversorgung sollten die größtmögliche Unabhängigkeit genießen, ihre Ressourcen in Übereinstimmung mit den Prinzipien eines verteilungsgerechten und effizienten Gesundheitssystems verwalten zu können.
Die WHO Charta von Tallinn „Gesundheitssysteme für Gesundheit und Wohlstand“ 2008 legt die Bedeutung solidarischer Gesundheitssysteme fest
Ein Gesundheitssystem ist die Gesamtheit aller öffentlichen und privaten Organisationen, Einrichtungen und Ressourcen in einem Land, deren Auftrag darin besteht, unter den dortigen politischen und institutionellen Rahmenbedingungen auf die Verbesserung, Erhaltung oder Wiederherstellung von Gesundheit hinzuarbeiten.
Alle Länder der Europäischen Region der WHO haben vor dem Hintergrund sich verändernder demografischer und epidemiologischer Bedingungen, sich verschärfender sozioökonomischer Ungleichheiten, begrenzter Ressourcen, der technologischen Entwicklung und steigender Erwartungen erhebliche gesundheitspolitische Herausforderungen zu bewältigen.
wir, die Mitgliedstaaten und unsere Partnerorganisationen, der Überzeugung, dass, gut funktionierende Gesundheitssysteme für die Verbesserung der Gesundheitssituation unverzichtbar sind und somit die Stärkung der Gesundheitssysteme Leben rettet und dass deshalb
Alle Mitgliedstaaten der Europäischen Region der WHO teilen die Wertvorstellung von einem bestmöglichen Gesundheitszustand als einem grundlegenden Menschenrecht;
Die Länder verfolgen diese übergeordneten leistungsbezogenen Ziele nach besten Kräften und im Rahmen ihrer Möglichkeiten. Dies erfordert Effizienz, d. h. eine optimale Nutzung der verfügbaren Ressourcen.
Die praktische Anwendung dieser breit angelegten Zielvorstellungen erfordert in jedem Land die Festlegung damit verbundener und in politische Maßnahmen umsetzbarer konkreter Ziele. Die Ziele sollten auf messbare Weise festgelegt werden, um eine konkrete Überwachung der erzielten Fortschritte zu ermöglichen.
Die Mitgliedstaaten verpflichten sich, die gemeinsamen Werte Solidarität, Chancengleichheit und Teilhabe [Anm. EP: Partizipation des Patienten] in der Gesundheitspolitik zu fördern;
Die Mitgliedstaaten verpflichten sich, Transparenz zu fördern und Verantwortung zu übernehmen, um messbare Ergebnisse zu erzielen;
Die Mitgliedstaaten verpflichten sich, die maßgeblichen Interessengruppen in die Politikgestaltung und -umsetzung einzubinden;
Es gibt kein einzelnes „optimales“ Konzept für die Gesundheitsfinanzierung; bisherige Unterscheidungen zwischen „Modellen“ verwischen sich zusehends,
Finanzierungssysteme sollten auch Anreize für eine effiziente Bereitstellung von Gesundheitsleistungen schaffen, die Zuweisung von Mitteln an Leistungsanbieter von deren Qualität und vom Bedarf der Bevölkerung abhängig machen und Rechenschaftspflicht und Transparenz bei der Mittelverwendung fördern
Für die Förderung von Transparenz und Übernahme von Verantwortung sind eine Erhebung und Evaluation der Leistungsfähigkeit der Gesundheitssysteme und eine ausgewogene Zusammenarbeit mit den maßgeblichen Interessengruppen auf allen ordnungspolitischen Ebenen unverzichtbar
Die Funktionen eines Gesundheitssystems sind miteinander verknüpft. Eine Leistungssteigerung erfordert ein zusammenhängendes Konzept, bei dem aufeinander abgestimmte Maßnahmen an verschiedenen Funktionen des Systems ansetzen.
Aus den Hintergrundpapieren der WHO
Die ökonomischen Kosten gesundheitlicher Defizite in der Europäischen Region
Der Wert besserer Gesundheit wird durch den Wert repräsentiert, den die einzelnen Menschen ihr zuschreiben. Zwar ist dieser Wert schwierig zu messen, aber nur ein ökonomisches Kostenkonzept das den intrinsischen Wert der Gesundheit akzeptiert, erlaubt Aussagen über die „echten“ Kosten einer Gesundheitsversorgung.
Eine einfache Berechnung zeigt, dass sich in vielen Ländern Europas zwischen 1970 und 2003 die Erträge für die soziale Wohlfahrt durch eine höhere Lebenserwartung auf 29–38% des BIP beliefen – eine Größe, die die Gesamtausgaben für Gesundheit in den Ländern weit übersteigt.
Der Beitrag gesundheitsbezogener Forschung und Entwicklung zur Wirtschaft im weiteren Sinne
2003 entfielen 19,5% der öffentlichen F&E- Inlandsausgaben in den EU25-Ländern auf gesundheitsbezogene. F&E. Allgemein betrachtet würden Überlaufeffekte („Auswirkungen der hervorgebrachten Ideen und Stoffe auf die Produktivität der Forschungstätigkeit anderer Personen”) von gesundheitsbezogenen F&E-Investitionen einer Wirtschaft selbst dann zugute, wenn das Ziel verfehlt würde, den Gesundheitszustand der Bevölkerung zu verbessern
Gesundheit als Determinante der verfügbaren Arbeitskraft
Gesundheitliche Defizite reduzieren die verfügbare Arbeitskraft. Insbesondere eine plötzliche gesundheitliche Verschlechterung führen zu einem früheren Rückzug aus dem Arbeitsleben.
Eine Analyse von 26 reichen Ländern zw. 1960–2000 ergab, dass Mortalität durch Herz- Kreislauf-Erkrankungen einen robusten umgekehrten Prädiktor für Wirtschaftswachstum dar stellt.
Der potenzielle Einfluss der längeren Lebensdauer auf die Größe der Erwerbsbevölkerung
Die niedrigen Beschäftigungsraten älterer Bürger (bzw. niedrigeren Raten generell) sind ein Schlüsselfaktor für die Erklärung der unterschiedlichen Wirtschaftsleistung im Vergleich Europa zu USA.
Ein Mehr an Gesundheit führt auch zu einer zunehmenden Lebensdauer. Wenn der faktische Ruhestandseintritt entsprechend der zunehmenden Lebensdauer verzögert würde, könnten viele negative wirtschaftliche Konsequenzen, die man der Alterung der Gesellschaften üblicherweise zuschreibt, abgemildert werden.
Vorhersehbare Größe der EU15-Erwerbsbevölkerung mit und ohne Anpassung der Obergrenze für das Arbeitsalter 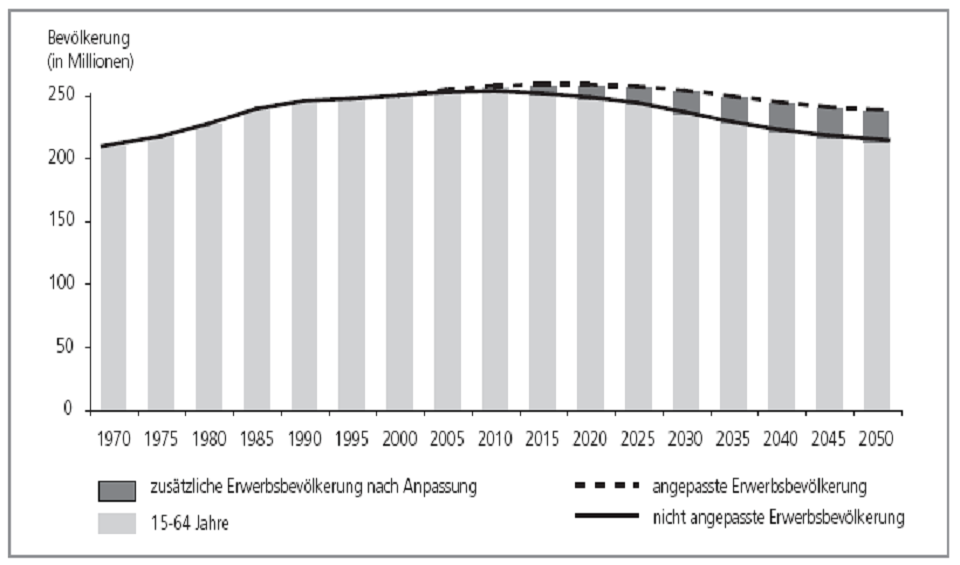
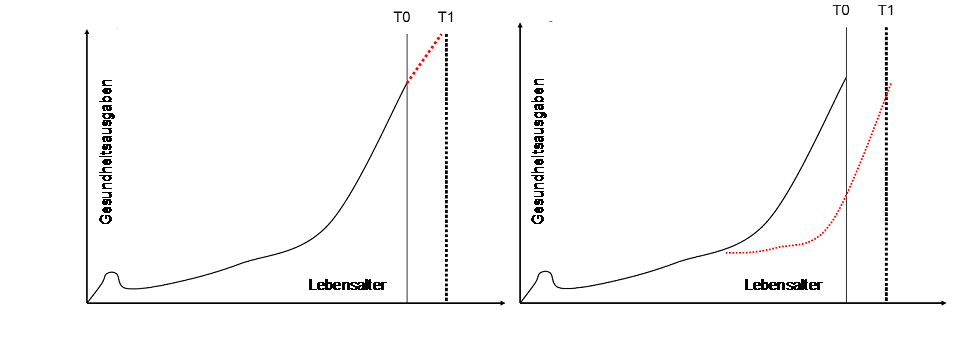
Direkte Kosten der Gesundheitsversorgung und Gesundheitszustand
Die Antwort auf die Frage: „Senkt ein besserer Gesundheitszustand künftige Gesundheitsausgaben?“ kann nur lauten: „Je nach dem.“
Es gibt Faktoren, die den Gesundheitszustand beeinflussen und, indem sie in verschiedene Richtungen wirken, auch die Gesundheitsausgaben beeinflussen könnten:
- Weniger Krankheit und Behinderung zu einem gegebenen Zeitpunkt, bei einer gegebenen Population oder einem gegebenen Alter führt zu geringeren Gesundheitsversorgungsausgaben in dieser Zeit.
- Je länger jedoch das oft mit besserer Gesundheit einhergehende Leben dauert, desto höher die Anzahl der Jahre, in denen Gesundheitsversorgungskosten anfallen. Damit könnten Gesundheitsversorgungsausgaben steigen.
- Die akuten Kosten konzentrieren sich kurz vor dem Tod. Sterbefälle im höheren Alter ziehen geringere Kosten nach sich, da im höheren Sterbealter die Behandlungsintensität tendenziell abnimmt. Das spricht dafür, dass die Gesundheitsversorgungsausgaben auch sinken könnten.
- Dagegen steigen die Kosten für Langzeit-Sozialfürsorge mit zunehmendem Alter, selbst wenn man sie auf Nähe zum Tod bereinigt. Daher werden diese Kosten für Sterbefälle im höheren Alter höher ausfallen und zu steigenden Gesundheitsversorgungsausgaben beitragen.
Es gibt keine eindeutigen Erkenntnisse, ob eine gesunde Bevölkerung auch geringere öffentliche Ausgaben bedeutet. Selbst wenn eine bessere Gesundheit niedrigere Gesundheitsausgaben nach sich zieht, könnten andere Kostenfaktoren die dadurch ermöglichten Einsparungen mehr als aufwiegen. Allerdings gibt es für die Hypothese, dass eine bessere Gesundheit an sich ein kostentreibender Faktor ist, ebenfalls keine eindeutigen Erkenntnisse.
Zu diesem Thema werden zwei Theorien diskutiert – Die Diskussion hält an
Medikalisierungsthese (L.M. Verbrugge) Kompressionstheorie (J.F. Fries)
Wie auch immer diese Diskussion ausgeht – es wird, verglichen mit den Erträgen nach einem ökonomischen Kostenkonzept das den intrinsischen Wert der Gesundheit akzeptiert, immer nur von marginaler Bedeutung bleiben.
Leistungsmessung zur Verbesserung der Gesundheitssysteme. Erfahrungen, Herausforderungen und Aussichten
Informationsbedarf von Akteuren im Gesundheitssystem
Die Forderungen nach Rechenschaftspflicht und Verantwortung der Akteure des Gesundheitssystems, der Wunsch nach mehr Entscheidungsfreiheit für die Patienten und schließlich die Fortschritte in der Informationstechnologie haben die Entwicklung der Leistungsmessung im Gesundheitssystem beschleunigt.
Ein sehr interessanter Aspekt der Leistungsmessung ist die qualitative Steigerung. Durch Feeback-Schleifen mit den Leistungserbringern – im Wesentlichen Ärzte – sind Leistungsverbesserungen möglich. So ein Vorgehen setzt allerdings die Federführung der Ärzte voraus. Die Rückmeldung darf auch nicht unmittelbar den Ruf oder die Lebensgrundlage der Ärzte und anderer Berufsgruppen gefährden. Diese beiden Punkte können aber der Forderung nach Transparenz entgegenstehen. Eine unabdingbare Voraussetzung für so ein Vorgehen ist zudem eine sorgfältige statistische Risikoadjustierung.
Messung über Indikatoren
Die Messung der Leistung erfolgt über Indikatoren, die jedoch bestimmte Merkmale erfüllen müssen. Wesentliche Merkmale guter Leistungsindikatoren sind:
| Phasen | Merkmale von Indikatoren |
| Entwicklung von Indikatoren | Augenscheinliche/inhaltliche Validität: Inwieweit misst der Indikator genau das, was er messen soll? |
| Reproduzierbarkeit: Inwieweit bliebe der Indikator gleich, wenn das Verfahren zu seiner Erlangung wiederholt würde? |
|
| Anwendung von Indikatoren | Akzeptabilität: Inwieweit ist der Indikator für diejenigen akzeptabel, die bewertet werden bzw. bewerten? |
| Machbarkeit: Inwieweit stehen valide, verlässliche und stimmige Daten für die Erhebung zur Verfügung? |
|
| Reliabilität: Inwieweit sind die Messfehler minimal bzw. die Befunde durch eine andere Einrichtung reproduzierbar? |
|
| Sensibilität für Veränderungen:Inwieweit kann der Indikator Veränderungen in der gemessenen Einheit aufdecken? | |
| Prädiktive Validität:Inwieweit eignet sich der Indikator zur genauen Vorhersage? |
Zahlreiche fachliche Fragen stellen sich bei der Analyse und Interpretation der Leistungsmaße. Zu den wichtigsten zählen:
- Was hat die beobachtete Leistung verursacht?
- Welchen Leistungserbringern sind welche Leistungsabweichungen zuzuschreiben?
Insbesondere die Zuschreibungsfrage führt zu erheblichen, aber nicht unlösbaren Schwierigkeiten. In einigen Bereichen wurden komplizierte analytische Verfahren zur Risikoadjustierung entwickelt, um Patientenmerkmale als Störfaktoren auszuschließen und die Zuschreibungsfrage beantworten zu können.
Steuerung über Indikatoren
Um über Leistungsindikatoren steuernd einzugreifen muss man einiges beachten. So birgt beispielsweise die Veröffentlichung von Daten viele Vorteile, aber auch Nachteile. Es kann rasch zu unerwünschten Nebenwirkungen kommen, wie z.B. die Optimierung in Richtung der Indikator zu Lasten der Bereich, die nicht durch Indikatoren abgebildet wird (Patientenselektion).
Derzeit wird experimentiert, wie man Leistungsmessung im Verein mit expliziten finanziellen Anreizen zur Belohnung guter Anbieterleistungen nutzen kann. Solche Versuche eröffnen ein viel versprechendes Feld und sollten in der politischen Diskussion Priorität haben. Nichts desto trotz, darf nicht vergessen werden, dass es bisher nur wenig überzeugende Anhaltspunkte gibt, dass über diese auch Kosten gespart werden können. Ein Zugewinn ist jedoch in der Qualität erwartbar.
Konflikt zwischen unterschiedlichen Erfordernissen
Wenn man eine Leistungsmessung des Gesundheitssystems einführen will, werden nicht nur Interessensgruppen unterschiedliche Ziele verfolgen wollen, es wird bereits innerhalb der Leistungsmessungssystems zu Widersprüchen kommen. Will man beispielsweise die Qualität der Versorgung verbessern, ist die Mitarbeit der Leistungserbringer unabdingbar. Die Leistungserbringer müssen also in ihrer Dokumentation so ehrlich sein, dass man guter von schlechter Qualität unterscheiden kann. Eine solche Ehrlichkeit ist aber nur dann zu erwarten, wenn man die Leistungsanbieter davor schützt, durch Qualitätsmängel existenziell gefährdet zu werden. Das erfordert aber einen bestimmten Grad der Intransparenz. Diese Intransparenz steht aber in unmittelbarem Widerspruch zum Wunsch der Systemanbieter (Kassen, Versicherungen, Politikern) beweisen zu können, dass sie gute arbeit leisten und gute Belohnen und schlechte Qualität sanktionieren. Ebenso steht es im Widerspruch die Entscheidungsmöglichkeiten des Patienten zu fördern.
Das soll nicht heißen, dass dieser Konflikt zwischen unterschiedlichen Erfordernissen und Forderungen unlösbar ist. Sie müssen nur genau durchdacht sein und im Konsens gelöst werden.
Das Ziel und die Fragen der Umsetzung
Das letztliche Ziel jedes Instrument der Leistungsmessung ist die Förderung des Erreichens von Zielen des Gesundheitssystems. Also sollte seine Wirksamkeit nicht an statistischen Eigenschaften wie Genauigkeit und Validität, sondern breiter daran gemessen werden, inwiefern es diese Ziele fördert oder beeinträchtigt.
Bei der Entwicklung entsprechender Instrumente sollten folgende Punkte berücksichtigt werden:
- Ein klarer konzeptioneller Rahmen und eine klare Vision vom Zweck der Leistungsmessung sollten entwickelt werden und mit den im Gesundheitssystem vorhandenen inhärenten Verantwortlichkeitsverhältnissen abgeglichen werden.
- Mit Leistungsindikatoren sollte man versuchen Leistung zu messen, die direkt einer Organisation oder einem Akteur zugeschrieben werden kann, aber nicht auf vom Gesundheitssystem nicht beherrschbare Umfeldfaktoren zurückgeht.
- Die Definitionen der Leistungsindikatoren sollten eindeutig und stimmig sein und in den gewählten konzeptionellen Rahmen passen.
- Die Indikatoren sollten darauf zielen, Konzepte zu bemessen, die für die Bedürfnisse konkreter Akteure relevant sind
- Die Indikatoren sollten statistisch vernünftig sein und in einer Weise präsentiert werden, dass sie leicht zu deuten sind, sodass Manipulation und Fehlinterpretation unwahrscheinlich sind.
- Die Indikatoren sollten mit der vollen Anerkennung ihrer Begrenzungen, u. a. auch der Unsicherheit von Schätzungen oder fehlender Zeitnähe, präsentiert werden.
- Die Verwendung von Leistungsdaten sollte ein wesentlicher Teil der klinischen Ausbildung und der lebenslangen beruflichen Weiterentwicklung werden.
- Die Auswirkungen von Leistungsdaten auf das Verhalten müssen sorgfältig beobachtet werden, damit nützliche Effekte verbreitet und negative Konsequenzen vermieden werden.
- Es muss sichergestellt werden, dass die Leistungsmessung mit den Mechanismen der Finanzierung und des Wettbewerbs abgestimmt ist
Welche Stellung haben Patienten im Entscheidungsprozess in eigener Sache?
Die traditionelle, paternalistische Praxis untergräbt das Zutrauen der Patienten in ihre Fähigkeit, für sich selbst zu sorgen. Wenn Paternalismus von einem partnerschaftlichen Ansatz abgelöst wird, stärkt das u. U. das Gefühl, selbstwirksam zu sein. Hilfe zur Selbsthilfe im Krankheitsfall und Steigerung der Fähigkeit, den Auswirkungen einer Erkrankung zu begegnen, macht Patienten vielleicht Mut, so dass sie sich für Risikoreduktion und Prävention von Gesundheitsmängeln eher verantwortlich fühlen. Die Einbeziehung der Patienten ist für die Verbesserung gesundheitlicher Ergebnisse und der Gesundheit der Bevölkerung wesentlich. Diese Erkenntnis muss in jeder Gesundheitspolitischen Strategie berücksichtigt werden.
Einbeziehung von Patienten
Die Patienten können im Rahmen ihrer gesundheitlichen Versorgung eine entscheidende Rolle übernehmen, indem sie:
- Krankheitsursachen und die Faktoren verstehen, die sich auf die Gesundheit auswirken
- Selbstdiagnose betreiben und banale, selbst begrenzende Beschwerden eigenständig behandeln
- Im akuten Krankheitsfall in partnerschaftlicher Kooperation mit Gesundheitsfachkräften die geeignetste Behandlungsform wählen
- Den Behandlungsplan einhalten und der Medikation folgen
- Ihre Symptome und die Auswirkungen der Behandlung beobachten
- Sich über Sicherheitsfragen klar sind und darüber Bericht erstatten
- Lernen, mit den Symptomen einer chronischen Erkrankung angemessen umzugehen
- Sich gesundheitsförderlich verhalten, um eine (Wieder)Erkrankung zu vermeiden.
Nicht wenige wissenschaftliche Erkenntnisse lassen darauf schließen, dass es dem Erleben und der Zufriedenheit der Patienten zugute kommt, wenn sie in die Vorgänge eingebunden werden, und dass dies sowohl klinisch als auch ökonomisch sinnvoll auswirkt.
Entscheidungsträgern und Ärzten wird allmählich klar, dass es sinnvoller ist, Patienten als Partner mit Entscheidungsauftrag einzubeziehen, als sie wie passive Versorgungsempfänger zu behandeln.
Verbesserung der Gesundheitskompetenz
Gesundheitskompetenz ist definiert als „die Fähigkeit, unter Alltagsgegebenheiten sinnvolle gesundheitliche Entscheidungen zu treffen”. Gesundheitskompetenz ist gegeben, wenn ein Individuum Gesundheitsinformationen lesen, verstehen, auswerten und nutzen kann, um angemessene Entscheidungen bezüglich Gesundheit und Gesundheitsversorgung zu treffen.
Interventionen im Sinne der Gesundheitskompetenz haben eine dreifache Zielsetzung:
- Information und Aufklärung geben,
- zur angemessenen und wirksamen Nutzung von Ressourcen der Gesundheitsversorgung ermutigen und
- gegen gesundheitliche Ungleichheiten vorgehen.
Der Gesundheitszustand von Menschen mit geringer Gesundheitskompetenz ist schlechter, sie müssen eher ins Krankenhaus eingewiesen werden, halten sich weniger verlässlich an Medikationen und Behandlungspläne, werden eher Opfer von Arzneimittel und Therapiefehlern und nehmen Vorsorgeangebote seltener wahr
Verbesserung des Therapie-Entscheidungsprozesses
Patienten sind besonders deshalb häufig unzufrieden, weil sie meinen, über ihre Therapie nicht richtig informiert (und nicht in sie eingebunden) zu sein. Je stärker Patienten einbezogen werden, desto besser wird ihr Kenntnisstand, sie sind weniger ängstlich und deutlich zufriedener.
Partizipative Entscheidungsfindung ist „ein Prozess, in den Patienten als aktive Partner des Ärztes eingebunden sind mit dem Ziel, akzeptable medizinische Optionen zu finden und sich auf einen genehmen klinischen Versorgungsablauf zu verständigen”. Eine partizipative Entscheidungsfindung ist immer dann angemessen, wenn es sinnvolle Handlungsalternativen gibt und wenn nicht eine einzige Option offensichtlich für alle das Beste ist. Diese Situation ist häufig.
Verbesserung der Selbstbewältigung bei chronischen Krankheiten
Drei von zehn Europäern leiden an einer langfristigen Krankheit oder gesundheitlichen Problematik.
Selbstbewältigung bzw. Selbstversorgung ist die vorherrschende Form der Gesundheitsversorgung. Die meisten Menschen werden mit weniger gravierenden gesundheitlichen Störungen fertig, ohne fachliche Hilfe in Anspruch zu nehmen, und Menschen mit langfristigen Beschwerden verbringen weitaus mehr Zeit in Eigenbetreuung als in der Betreuung durch Gesundheitsfachkräfte. Die Aufklärung und Schulung der Patienten hinsichtlich Selbstbewältigung und Selbstversorgung kann zur Erweiterung ihres Wissens über und ihres Verständnisses von ihrem Gesundheitsproblem beitragen und sich günstig auf ihr Bewältigungsverhalten, ihre Therapietreue, ihre Selbstwirksamkeit und das Symptomniveau auswirken.
Bei der Planung der Gesundheitsdienste wird diese wichtige Tatsache jedoch ignoriert. Wenn die Bemühungen der Menschen um Selbstversorgung nicht zur Kenntnis genommen werden, verführt dies zu unnötiger Abhängigkeit von Fachkräften. Zudem fördert die Art der Interaktion zwischen Ärzten und Patienten tendenziell Passivität und Abhängigkeit statt Selbstgewissheit. Dadurch wird das Selbstvertrauen der Patienten geschwächt und ihr Bewältigungsvermögen unterlaufen.
Die Umsetzung verlangt einen das Gesamtsystem erfassenden Ansatz
Alle Akteure eines Systems, die in Richtung Aufklärung und Schulung, Information und Befähigung von Patienten gehen wollen, müssen zu einem Konsens über eine kohärente Strategie mit klaren Zielvorgaben kommen. Darauf aufbauend sind konkreten Maßnahmen auf Makro- (nationaler), Meso- (regionaler) und auf Mikro- (Organisations-) Ebene zu entwickeln.
Wenn versucht wir, keine gemeinsame Strategie zu fahren, dann wird es zu einer „einseitig“ Patienteninformation kommen, die keine Akzeptanz finden wird, und zur Verunsicherung und damit „Entmündigung“ des Patienten beiträgt.
Den meisten Menschen ist vor allem wichtig, dass Gesundheitsinformationen verfügbar sind, wenn Entscheidungen von besonderer Tragweite anstehen. Diese Informationen müssen rechtzeitig, patientenorientiert, zielgerichtet und verlässlich sein. Patienten sind im Entscheidungsprozess eher an Therapieoptionen, an ihren Erfolgsaussichten (Prognose), an der Frage, wo sie Unterstützung bei der Bewältigung ihres Leidens finden, interessiert. Ärzte und Entscheidungsträger meinen dagegen, dass sie dem Patienten die gängigen medizinischen Informationen z. B. statistische Fakten oder pathogenetische Informationen über eine Krankheit zur Verfügung stellen müssen. An solchen Diskrepanzen sieht man, wie schwer es ist, der Forderung nach patientenorientierten Informationen nachzukommen.
Es ausschlaggebend, wie Fachkräfte mit ihren Patienten kommunizieren, bzw. dass sie kommunizieren können. Die Patienten müssen daher von dafür gut ausgebildeten Ärzten motiviert und aufgefordert werden, wenn sie aktiv in die Entscheidungen über ihre Versorgung eingreifen sollen.
Wie kann die Gesundheitstechnologiebewertung wirkungsvoller gestaltet werden?
Der thematische Kontext
Vor dem Hintergrund eines verlangsamten Wirtschaftswachstums, einer alternden Bevölkerung und der zunehmenden Verbreitung der Gesundheitstechnologien stehen die Regierungen unter ständigem Druck, eine nachhaltige Gesundheitsfinanzierung zu gewährleisten und gleichzeitig Innovation zu fördern und zu unterstützen. Dabei müssen die verantwortlichen Entscheidungsträger ein Gleichgewicht zwischen einer qualitativ hochwertigen, innovativen Versorgung einerseits und der kompetenten Führung von Gesundheitsetats und der Erhaltung der Grundprinzipien Chancengleichheit, Zugang und Wahlfreiheit andererseits wahren.
Wenn die Politik bestrebt ist, mit begrenzten Mitteln einen maximalen Nutzen zu erzielen und dies auf legitime und transparente Weise im Einklang mit den Grundwerten der Gesundheitssysteme tun will, wird die Gesundheitstechnologiebewertung (Health Technology Assessment – HTA) in zunehmendem Maße als Instrument zur Unterstützung dieses Ziels und zur Förderung einer effizienten Steuerung der Verbreitung und Nutzung von Gesundheitstechnologien verwendet.
Eine effektive Nutzung hängt aber von gesellschaftspolitischen und realpolitischen Rahmen ab. Da HTA eigentlich dazu dienen soll, Entscheidungsträgern der öffentlichen Gesundheitssysteme Entscheidungsgrundlagen zu liefern, sind HTA nur dann nutzbar, wenn die Entscheidungsträger auch den Willen haben diese Entscheidungen wirklich zu fällen.
Ein wesentliches Thema ist daher bereits, ob die Evidenz und Empfehlungen des HTA dem Informationsbedarf der verantwortlichen Entscheidungsträger entsprechen. Oft ist aber ein begrenztes Wissen und Verständnis unter den politischen Entscheidungsträgern zu finden. Zudem spielen oft übergeordnete systembezogene Fragen, ideologische Sichtweise in Bezug auf Fragen der Rationierung bzw. Ausweitung der Versorgung eine Wesentliche Rolle. Solche Fragen sind aber wegen ihres rein politischen Charakters durch HTA nicht beantwortbar. Außerdem stehen einer Umsetzung oft unzureichende oder ungünstig angeordnete politische Triebkräfte; sich rasch verändernde politische Verhältnisse und minimale Durchsetzungsmaßnahmen in Bezug auf Entscheidungen entgegen.
Überlegungen zur Umsetzung
Grundsätzlich hängt die Wirkung von HTA von den am Bewertungs- und Beurteilungsprozess beteiligten Institutionen und Akteuren ab. Der Umfang der Beteiligung spielt eine bedeutende Rolle. Dadurch kann die Relevanz, Transparenz und Akzeptanz der HTA verbessert werden.
Die Wirkung von Gesundheitstechnologiebewertungen ist von einer späteren Umsetzung abhängig. Oft werden HTA nur dazu verwendet zu rationieren. Dort wo ein HTA zu einer Ausweitung der Ausgaben auffordert, wird es meist ignoriert (nur 30% bis 50% der Empfehlungen werden umgesetzt). Die erfolgreiche Umsetzung bleibt eine der am wenigsten entwickelten Bereiche der HTA.
Da Bewertungen und Entscheidungen gewöhnlich auf nationaler Ebene erfolgen, ist die Umsetzung auf lokaler Ebene mit zusätzlichen Problemen verbunden. So sind nationale Entscheidungen oder Leitlinien u. U. nicht mit den Gegebenheiten und Anforderungen vor Ort oder mit den vorhandenen Etats und Ressourcen vereinbar. Dies hat oft eine ungleichmäßige oder verspätete Umsetzung in die Praxis zur Folge. Etwaige Probleme bei der Anwendung der fachlichen Informationen und der nationalen Empfehlungen auf lokale Entscheidungsprozesse lassen sich reduzieren, wenn es offizielle Kontakte zwischen den Verfassern und den Nutzern der HTA gibt.
Grundsätzlich kann die Wirkung der HTA erhöht werden, wenn
- die wichtigsten Akteure (z. B. Patienten, Leistungserbringer und Hersteller) auf sinnvolle Weise beteiligt sind
- die Beteiligung dieser Akteure in einem transparenten und geordneten Rahmen erfolgt, damit die Objektivität der Bewertungen nicht beeinträchtigt wird
- die Entscheidungsträger sich im Voraus verpflichten, Bewertungsberichte zu erstellen
- die erforderlichen Ressourcen für die Umsetzung von Beschlüssen des HTA zur Verfügung stehen
- Kooperationsmaßnahmen, Wissensbestände und Fähigkeiten grenzüberschreitend eingesetzt werden.
Was gehört zur HTA?
- Bestimmung und Priorisierung von Themen
Mit der Wahl des Themas wird der Grundstein für Glaubwürdigkeit und Integrität gelegt. Das sollte in einem möglichst offenen, systematischen und neutralen Prozess geschehen, an dem sich alle maßgeblichen Akteure beteiligen können.
- Anforderungen an die Evidenz
Eine zunehmend wichtige Frage betrifft die Übertragbarkeit von Evidenz: Klinische und epidemiologische Evidenz gilt i.d.R. als übertragbar, während die Bereiche Ressourcennutzung, Kosten und Kosteneffektivität eher kontextspezifisch sind. Man muss daher transparent darlegen, aus welchem Kontext heraus die Evidenz beleuchtet wird (als Patient, als Sozialversicherer, als Volkswirtschaft etc.)
- Methodische Fragen
Es gibt zentralen methodologischen Fragen, die eine klare politische Vision benötigen, um beantwortbar zu sein. Das betrifft folgende Bereiche:
-
- Bewertungsansätze
- Messung des gesundheitlichen Nutzens
- Wahl des Komparators
- Erklärung von Unterschieden zwischen Patientenpopulationen
- Erfassung der relevanten Kosten
- Berücksichtigung von Ungewissheiten hinsichtlich der vorliegenden Evidenz
- Weiter Publikationen der WHO zum Thema
Link zur Declaration of Alma-Ata, 1978