Die einseitige Kündigung, des Diabetes-Versorgungsprogramms „Therapie aktiv“ durch die Niederösterreichische Ärztekammer hat zu einem Aufschrei geführt
Als Argument brachte die Kammer unter anderem aber vor allen Dingen vor, dass die Versorgung nicht verbessert wurde, aber die Bürokratie gestiegen ist. Zudem seien so wenige Patienten (5.489 von etwa 75.000 Diabetikern) in diesem Programm eingeschrieben, dass man nur schwerlich von einem effektivem Versorgungskonzept sprechen kann.
Nun, auch ich war ob dieser Kündigung entsetzt. Egal wie schlecht das Programm aufgesetzt war (es war ein absoluter Schnellschuss, damit wir für die EU-Präsidentschaft 2006 international was vorweisen können – wäre ja peinlich gewesen, wenn Ministerin Rauch-Kallat zwar Diabetes zum gesundheitspolitischen Schwerpunkt gemacht, aber nachweislich selbst nichts vorzuweisen hätte) und wie erfolglos es läuft (nicht einmal zehn Prozent aller Diabetiker nehmen aktuell daran teil), es war eben der erste Versuch, unser System patientenorientierter zu gestalten – so was beendet man nicht einfach so!
Doch vielleicht hat ja die Kammer gar nicht unrecht?
Beginnen wir mit der Diabetiker-Dunkelziffer, die ja immer wieder zitiert wird, um die Ausmaße des Problems zu illustrieren. Höchstoffiziell genannt werden 30 bis 50 Prozent. Anders ausgedrückt: zu den, wegen ihres Medikamentenverbrauchs, bekannten 300.000 Diabetiker, kommen 100.000 bis 150.000, die gar nicht wissen, dass sie krank sind.
Da unsere Politik wenig an Fakten interessiert ist, gibt es keine Studien, die das belegen – die Dunkelziffer ist eine „Bauchzahl“ und soll sie vermutlich auch bleiben. Andererseits, ging eine sehr kleine (und natürlich unveröffentlichte) Studie in NÖ vor zehn Jahren dieser Dunkelziffer nach – und siehe da, hier sind so gut wie alle Diabetiker bekannt. Es gibt in NÖ praktisch keine Dunkelziffer – ein eigenartiges Phänomen.
So wie wir schon nicht wissen, wie viele Diabetiker es gibt, wissen wir noch weniger wie sie versorgt sind. Also, wie viele erblinden, wie vielen werden Füße amputiert, wie viele müssen an die Dialyse, weil ihre Nieren versagen – lauter blinde Flecken.
Aber, wir können nachschauen, wie oft sie ins Spital müssen, wohl hauptsächlich deswegen, weil ihr Blutzucker verrückt spielt, der das tut, weil der Patient schlecht begleitet und sein Zucker schlecht eingestellt ist. Die Spitalshäufigkeit ist kein guter aber für unsere Zwecke brauchbarer und mangels valider Daten auch einziger Parameter, um zu schauen, wie Diabetiker außerhalb des Spitals versorgt sind.
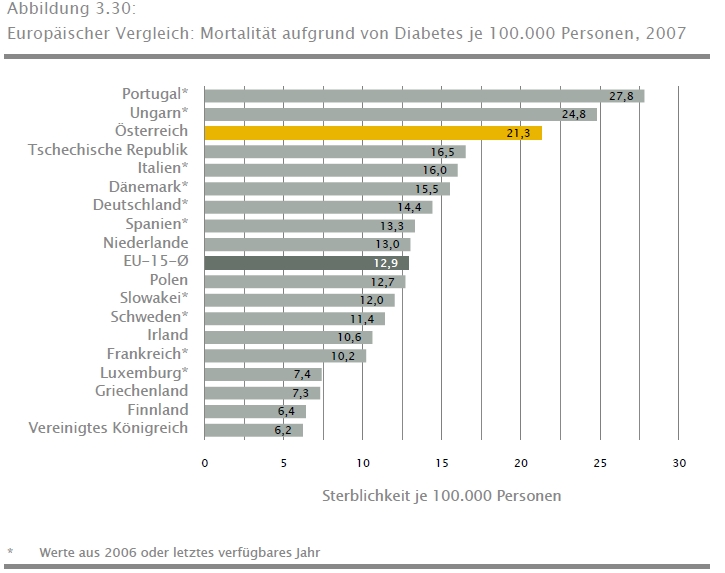
Und siehe da, die niederösterreichischen Diabetiker liegen mit riesigem Abstand am seltensten im Spital. Während in anderen Bundesländern fünf bis sechs Prozent der dortigen Diabetiker einmal pro Jahr im Spital liegen, sind es in NÖ nur drei – Und das passt grosso modo zum Wissen, dass die Spitalshäufigkeit dann, wenn Diabetiker früh erkannt und gut betreut werden, sinkt! Das bedeutet im Umkehrschluss: die Niederösterreichischen Diabetiker sind besser versorgt als die Diabetiker in allen anderen Bundesländern (was nicht heißt, dass es im internationalen Vergleich eine gute Versorgung ist!!)
Ist es also so, dass überall in Österreich „Therapie aktiv“ wichtig ist, um die Diabetiker-Versorgung zu verbessern, nur in Niederösterreich nicht? Ja, es sieht ganz danach aus – warum das so ist, weiß kein Mensch. Wahrscheinlich ist es das Honorarsystem der niederösterreichischen Hausärzte, vielleicht aber auch nicht.
Was wir aber für die anstehende Reform lernen können ist, wie wichtig es ist, regionale Versorgungskonzepte zu entwerfen um regionale Probleme zu lösen. Zentrale, rigide Vorgaben können, egal wie gut durchdacht, mehr irritieren, als nützen.